Неонатальный скрининг
В России, также как в большинстве стран мира, проводится неонатальный скрининг – обследование всех новорожденных детей на несколько наследственных заболеваний.
В Свердловской области неонатальный скрининг проводится на базе ГАУЗ СО «КДЦ «Охрана здоровья матери и ребенка» согласно Приказа МЗ СО от 01.06.2021 №1181-п «О совершенствовании массового обследования новорождённых детей на наследственные заболевания на территории Свердловской области». В наш Центр поступают образцы крови новорожденных со всех родовспомогательных учреждений области, а также из детских больниц, поликлиник, ОВП и других учреждений, где могут находиться или наблюдаться дети первых недель жизни.
В нашей стране скрининг проводится на пять наиболее частых наследственных заболеваний: фенилкетонурию, врожденный гипотиреоз, адреногенитальный синдром, муковисцидоз и галактоземию, в соответствии с приказом Минздравсоцразвития РФ от 22.03.2006 № 185 «О массовом обследовании новорожденных детей на наследственные заболевания».
Информация для родителей. Часто задаваемые вопросы:
- Зачем моему ребенку нужно пройти обследование?
- Как и когда будет взят анализ у моего ребенка?
- Как выглядит тест-бланк для неонатального скрининга?
- Какие данные необходимо сообщить медицинскому работнику при прохождении обследования?
- Если у моего ребенка не успели взять кровь на 4-е сутки?
- Как мне узнать, был ли обследован мой ребенок?
- На какие заболевания проводится обследование?
- Как я узнаю о результатах обследования?
- Если у моего ребенка положительный результат анализа?
- Краткая характеристика обследуемых заболеваний
Зачем моему ребенку нужно пройти обследование?
Цель неонатального скрининга – выявить редкие, но тяжелые заболевания еще до развития их симптомов и вовремя начать лечение.
Заболевания, на которые проводится обследование, очень редкие, и риск их наличия у Вашего ребенка крайне низкий. Однако в соответствии с генетическими законами наследования этих болезней отсутствие случаев заболевания у Ваших родственников не исключает риска для ребенка.
Как и когда будет взят анализ у моего ребенка?
Кровь из пяточки у Вашего ребенка должны взять на специальный тест-бланк на 4-е сутки жизни в роддоме, а в случае ранней выписки – на педиатрическом участке по месту жительства. У недоношенных детей анализ должны взять на 7-е сутки жизни.
Если роды произойдут вне родильного дома (в обычной больнице, дома), Вам необходимо без промедления обратиться в детскую поликлинику по месту жительства для проведения скрининга на 4-е сутки жизни ребенка.
Тест-бланк с кровью как можно быстрее отправляют в лабораторию неонатального скрининга, где пробы незамедлительно исследуют с помощью специальных очень чувствительных методов анализа.
Как выглядит тест-бланк для неонатального скрининга?
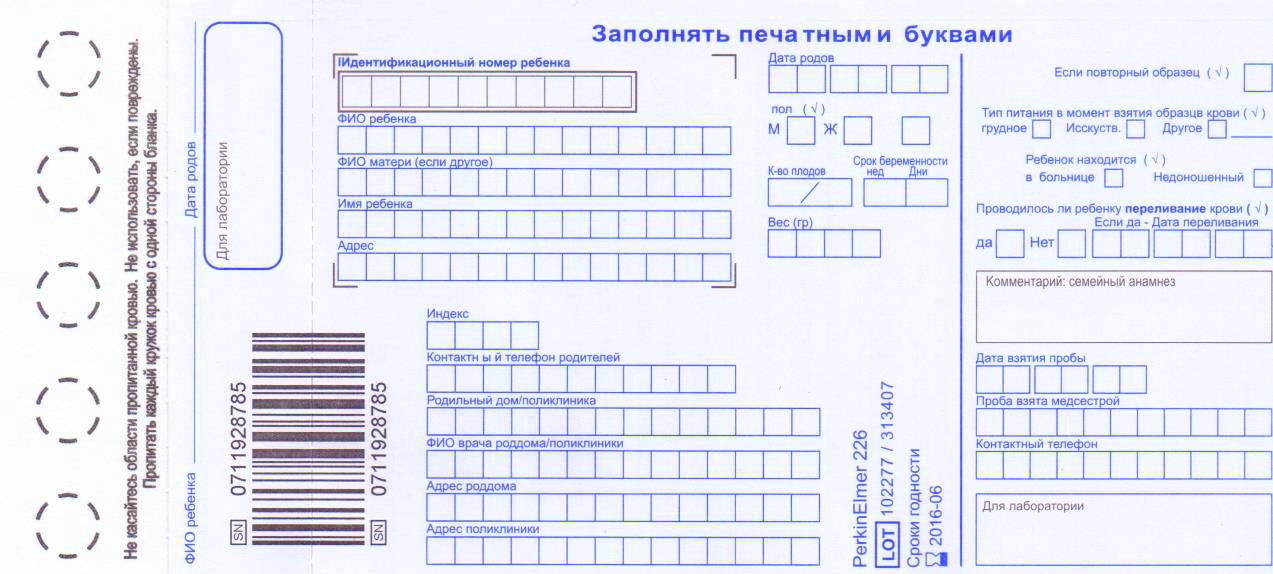
Какие данные необходимо сообщить медицинскому работнику при прохождении обследования?
При прохождении обследования сообщите адреса и контактный телефон, по которым Вас и Вашего ребенка можно будет найти в первое время после рождения в случае положительного результата. Если Вы решили временно уехать или переехать на постоянное место жительства, обязательно сообщите новый адрес в поликлинику.
Если у моего ребенка не успели взять кровь на 4-е сутки?
Неонатальный скрининг проводится в определенные сроки для того, чтобы своевременно выявить заболевание и начать лечение. Поэтому не откладывайте прохождение скрининга
на более позднее время. Если же по разным причинам Вам не удалось пройти обследование на 4-е сутки, пройдите его как можно скорее. В этом случае не следует отказываться от проведения обследования, так как симптомы некоторых заболеваний могут проявиться позднее.
Как мне узнать, был ли обследован мой ребенок?
При взятии крови для обследования в роддоме ставится отметка о прохождении скрининга в выписке из истории развития ребенка. Если кровь была взята в поликлинике по месту жительства – отметка ставится в карточке.
На какие заболевания проводится обследование?
Это фенилкетонурия, врожденный гипотиреоз, адреногенитальный синдром, муковисцидоз, галактоземия, спинальная мышечная атрофия, первичный иммунодефицит.
Как Вы узнаете о результатах обследования?
Отсутствие вызова на дополнительное обследование будет означать нормальные результаты анализа по всем обследуемым заболеваниям. В случае подозрения на какое-либо заболевание, Вы получите вызов на дальнейшее обследование в ГАУЗ СО "Клинико-диагностический центр "Охрана здоровья матери и ребёнка" или по месту жительства.
В этом случае следует помнить, что первоначальный положительный результат не всегда означает наличие заболевания. Однако не стоит откладывать прохождение дополнительного обследования.
Если у моего ребенка положительный результат анализа?
В случае подозрения на какое-либо заболевание Вы получите вызов на дальнейшее обследование в КДЦ «ОЗМР» или по месту жительства.
В этом случае следует помнить, что первоначальный положительный результат не всегда означает наличие заболевания. Однако не стоит откладывать прохождение дополнительного обследования.
Краткая характеристика обследуемых заболеваний
|
Название заболевания |
Причина заболевания | Как проявляется | Лечение |
| Фенилкетонурия (ФКУ) |
нарушение обмена аминокислоты фенилаланин, которая поступает с пищей |
тяжелая умственная отсталость, судороги |
специальная диета с низким содержанием фенилаланина |
| Врожденный гипотиреоз (ВГ) |
нарушение образования гормонов щитовидной железы |
тяжелое нарушение умственного и физического развития |
заместительная гормональная терапия |
| Адреногенитальный синдром (АГС) |
нарушение образования гормонов надпочечников |
угрожающее жизни состояние и/или неправильное строение наружных половых органов |
заместительная гормональная терапия |
| Муковисцидоз (МВ) |
нарушение транспорта солей через мембраны клеток |
нарушение работы дыхательной и пищеварительной систем |
комплексное лечение ферментами, антибиотиками и другими препаратами |
| Галактоземия (ГАЛ) |
нарушение обмена галактозы (молочного сахара), которая поступает с пищей |
угрожающее жизни состояние, умственная отсталость, катаракта |
специальная диета с низким содержанием галактозы |
| Спинальная мышечная атрофия (СМА) |
прогрессирующие поражение клеток нервной системы, отвечающих за работу скелетных мышц |
мышечная слабость, задержка двигательного развития или потеря двигательных навыков, нарушение дыхания, глотания |
генотерапия |
| Первичный иммунодефицит (ПИД) |
нарушение работы иммунной системы |
инфекции различных органов, угрожающие жизни состояния, злокачественные опухоли в раннем возрасте |
заместительная терапия, направленная на нарушенное звено иммунитета; трансплантация донорских гемопоэтических стволовых клеток |
Фенилкетонурия (ФКУ) – наследственное заболевание, которое встречается с частотой 1 на 5000 – 7000 новорожденных. Развитие этого заболевания связано с повреждением (мутацией) особого гена. Больной ребенок рождается, если он получает два мутантных гена (по одному от каждого из родителей). Родители больного ребенка всегда здоровы, но являются носителями патологического гена. Частота носительства мутаций, вызывающих ФКУ, среди населения Свердловской области 1 на 40 человек. До рождения больного ребенка родители не знают о своем носительстве. Риск рождения больного ребенка в браке двоих таких носителей составляет 25% при каждой беременности. Все остальные родственники чаще всего здоровы.
Как проявляется заболевание?
Вследствие мутации гена страдает функция фермента фенилаланингидроксилазы (ФАГ), который обеспечивает пути обмена аминокислоты фенилаланина (ФА).
Фенилаланин поступает в организм ребенка только с пищей. У больного ФКУ постепенно повышается уровень ФА в крови. Высокий уровень ФА является токсичным прежде всего для нервной системы. При отсутствии лечения после 3-6 месяцев жизни появляются клинические признаки болезни: отставание в нервно-психическом развитии, судороги, дерматиты, повышенная потливость со специфическим запахом пота и мочи, осветление кожи и волос. Впоследствии у детей, не получавших лечение, развивается глубокая умственная отсталость.
Рано начатое лечение позволяет предотвратить развитие всех этих клинических проявлений. Дети развиваются полноценно и внешне не отличаются от здоровых людей. Поэтому важно начать лечение как можно раньше!
Какое существует лечение заболевания?
Лечение заключается в назначении диетотерапии с ограничением белка, поступающего с обычной пищей. Т.е. в диете исключаются все высокобелковые продукты. Рацион больных ФКУ состоит из лечебной смеси аминокислот без ФА, овощных и фруктовый блюд, малобелковых продуктов на крахмальной основе.
Кто будет наблюдать ребенка в случае подтверждения диагноза?
Основным врачом, наблюдающим больного ребенка, будет врач-диетолог, который научит родителей расчету диеты для ребенка. В дальнейшем родители будут регулярно посещать врача-диетолога и получать лечебные смеси для ребенка в КДЦ «ОЗМР». Ребенку будет проводится контроль уровня ФА в крови.
ЧТО ТАКОЕ ВРОЖДЕННЫЙ ГИПОТИРЕОЗ?
Врожденный гипотиреоз (ВГ) – врожденное заболевание, которое встречается у одного из 2 000 – 3 000 новорожденных. Его причины разнообразны, но чаще всего оно обусловлено врожденным пороком развития щитовидной железы. В этом случае чаще всего все родственники в Вашей семье здоровы, а риск повторного рождения ребенка с ВГ не превышает 2-3%.
Реже заболевание является наследственным и связано с получением ребенком двух поврежденных генов (по одному от каждого из родителей), что приводит к нарушению продукции гормонов в щитовидной железе. В таком браке родители абсолютно здоровы, но при каждой беременности существует риск рождения ребенка с ВГ равный 25%.
Как проявляется заболевание?
Гормоны щитовидной железы очень важны для нормальной работы всех органов, физического и психического развития ребенка. При тяжелой форме заболевания уже с рождения или первых недель жизни родители или педиатр могут обратить внимание на вялость ребенка, отечность, затянувшуюся желтуху, хриплый голос, запоры, плохо заживающую пупочную ранку, сухость кожи, увеличенный язык. Менее тяжелые формы могут не иметь никаких симптомов заболевания в течение первых месяцев жизни. В дальнейшем при отсутствии лечения развивается задержка физического и психического развития ребенка.
Какое существует лечение заболевания?
Для лечения используются препарат L-тироксин, который восполняет дефицит собственных гормонов. Доза препарата подбирается индивидуально врачом-эндокринологом в зависимости от возраста, веса ребенка и степени тяжести заболевания.
Кто будет наблюдать ребенка в случае подтверждения диагноза?
Основным врачом, наблюдающим больного ребенка, будет эндокринолог. Частота посещения этого врача будет определяться индивидуально. В целом, на первом году жизни потребуются более частые визиты для оптимального подбора дозы препарата, так как вес малыша будет быстро меняться. Для того чтобы оценить эффективность и правильность лечения, будут необходимы регулярные анализы крови на гормоны щитовидной железы.
Какие отклонения в здоровье могут быть у ребенка в будущем?
В случае раннего начала лечения, правильного приема рекомендуемой терапии и регулярного наблюдения эндокринологом ребенок будет хорошо себя чувствовать, иметь соответствующее возрасту физическое и психическое развитие.
Может ли заболевание излечиться?
При небольшом отклонении от нормы гормонов щитовидной железы возможна самостоятельная нормализация функции щитовидной железы в течение первого года жизни. В этом случае лечение назначается далеко не всегда, но ребенку все же требуется наблюдение эндокринологом. Такое состояние называется «транзиторный гипотиреоз», а его причинами могут быть недоношенность ребенка, патология щитовидной железы или дефицит йода у мамы.
В случае значительного отклонения гормонов щитовидной железы от нормы заболевание чаще всего не проходит со временем, так как обычно связано с неправильно сформированной щитовидной железой или генетически обусловленным нарушением продукции ее гормонов. В этом случае пациенту требуется пожизненный прием L-тироксина.
ЧТО ТАКОЕ АДРЕНОГЕНИТАЛЬНЫЙ СИНДРОМ?
Адреногенитальный синдром (АГС) – редкое наследственное заболевание, которое встречается у одного из 5 000 – 9 000 новорожденных. Оно связано с повреждением (мутацией) особого гена. Для того чтобы заболевание проявилось, ребенок должен получить две мутации (по одной от каждого из родителей). Родители больного ребенка всегда здоровы, но являются носителями патологического гена. До рождения больного ребенка родители не знают о своем носительстве. Риск рождения больного ребенка в браке двоих таких носителей составляет 25% при каждой беременности. Все остальные родственники чаще всего здоровы.
Как проявляется заболевание?
Мутации в указанном гене приводят к нарушению образования некоторых гормонов в особых железах организма – надпочечниках. Дефицит этих гормонов может по-разному проявляться у ребенка. У девочек при рождении отмечается неправильное строение наружных половых органов, что в некоторых случаях может привести к ошибочному определению пола ребенка. В первые недели жизни у новорожденного может развиться угрожающее жизни состояние, связанное с потерей солей. Оно проявляется обезвоживанием, рвотой, потерей массы тела и, при отсутствии соответствующей медицинской помощи или неправильно установленном диагнозе, может привести к смерти ребенка.
Заболевание может протекать и в достаточно легкой форме, когда у новорожденного ребенка отсутствуют какие-либо его проявления. Однако в будущем эта форма заболевания может привести к задержке роста, нарушению полового развития и репродуктивной функции.
Какое существует лечение заболевания?
Для лечения используются препараты гормонов надпочечников, которые восполняют дефицит собственных гормонов. Препараты подбираются индивидуально врачом-эндокринологом в зависимости от возраста, веса ребенка, степени тяжести и формы его заболевания. Девочкам, имеющим неправильное строение наружных половых органов, проводится ряд пластических операций.
Кто будет наблюдать ребенка в случае подтверждения диагноза?
Основным врачом, наблюдающим больного ребенка, будет эндокринолог. Частота посещения этого врача будет определяться индивидуально. Для того чтобы оценить эффективность и правильность лечения, будут необходимы регулярные анализы крови на гормоны.
Какие отклонения в здоровье будут у ребенка в будущем?
Правильно подобранное и соблюдаемое лечение позволит избежать кризов, связанных с потерей солей. Девочкам, имеющим нарушение строения половых органов при рождении, потребуется хирургическая коррекция. Ребенок может иметь небольшую задержку роста и окончательный рост ниже среднего. В ряде случаев отмечается более раннее, чем в среднем начало полового созревания. Девушкам и женщинам (в том числе с легкой формой заболевания) потребуется наблюдение врача-гинеколога, особенно в период полового созревания и в репродуктивном возрасте.
Муковисцидоз (МВ) – наследственное заболевание, которое встречается у одного из 7 000 – 10 000 новорожденных. Оно связано с повреждением (мутацией) особого гена. Для того чтобы заболевание проявилось, ребенок должен получить две мутации (по одной от каждого из родителей). Родители больного ребенка всегда здоровы, но являются носителями патологического гена. До рождения больного ребенка родители не знают о своем носительстве. Риск рождения больного ребенка в браке двоих таких носителей составляет 25% при каждой беременности. Все остальные родственники чаще всего здоровы.
Как проявляется заболевание?
Повреждение гена приводит к нарушению транспорта солей через мембраны клеток, в результате чего страдает работа желез в пищеварительной и дыхательной системе, потовых желез. Их секрет становится вязким, он с трудом проходит по протокам и вызывает нарушение работы органов дыхания и пищеварения, пот ребенка становится соленым (это и определяет потовый тест). Большинство детей, имеющих заболевание, выглядят здоровыми при рождении. Но уже в первые месяцы жизни появляются затяжной кашель, частые бронхиты и пневмонии, нарушения стула, вздутие живота и боли в животе, задержка физического развития.
Небольшая часть детей с муковисцидозом при рождении имеют тяжелое состояние, связанное с непроходимостью кишечника (так называемый «мекониальный илеус»). Оно требует неотложной хирургической помощи.
Какое существует лечение заболевания?
Для лечения используются ферменты, антибиотики, препараты, способствующие отхождению мокроты, физиотерапия. Раннее начало лечения помогает улучшить состояние здоровья, хотя и не предотвращает прогрессирования болезни.
Кто будет наблюдать ребенка?
После постановки диагноза муковисцидоз малышу потребуется консультация врача специалиста по муковисцидозу в центре муковисцидоза. Врач индивидуально определит, какими специалистами и как часто должен наблюдаться ребенок.
Семье также будет предложено пройти консультацию врача-генетика и генетическую диагностику для определения мутаций, вызвавших заболевание. Это обследование важно как для ребенка, так и для других членов семьи.
Галактоземия (ГАЛ) – наследственное заболевание обмена веществ, которое встречается у одного из 30 000 – 100 000 новорожденных. Это достаточно редкое заболевание. Галактоземия возникает, если в организме отсутствует способность усваивать сахар, содержащийся в молоке. Это происходит из-за нарушения (мутации) в структуре гена, который отвечает за синтез фермента, расщепляющего галактозу, одного из простых сахаров. Больной ребенок рождается, если он получает два мутантных гена (по одному от каждого из родителей). Родители больного ребенка всегда здоровы, но являются носителями патологического гена. До рождения больного ребенка родители не знают о своем носительстве. Риск рождения больного ребенка в браке двоих таких носителей составляет 25% при каждой беременности. Все остальные родственники чаще всего здоровы.
Как проявляется заболевание?
Первые признаки болезни могут появиться уже на первой неделе жизни новорожденного, и они связаны с нарушением работы печени. У новорожденного наблюдается желтуха и низкое содержание сахара в крови. Затем могут возникнуть различные симптомы поражения нервной системы в виде вялости или судорог, а также рвота, понос и другие нарушения со стороны желудочно-кишечного тракта. У больных галактоземией появляется поражение глаз, чаще всего в виде катаракты, нередко развиваются цирроз печени и умственная отсталость. Всех этих тяжелых клинических проявлений галактоземии можно избежать, если вовремя начать лечить ребенка. Если лечение начато рано, то клинические симптомы галактоземии у ребенка не проявляются, и он может расти здоровым, практически не отличаясь от сверстников.
Какое существует лечение заболевания?
Лечение заключается в исключении пищевых продуктов, содержащих галактозу, прежде всего грудного молока и других молочных смесей. Они могут быть заменены специальными смесями, приготовленными на основе сои, которые не содержат галактозу. Успех лечения во многом определяется тем, насколько родители больного ребенка осознали важность диетотерапии и насколько строго они ее выполняют.
Кто будет наблюдать ребенка в случае подтверждения диагноза?
О заболевании семье расскажет врач-генетик во время первого визита семьи в центр. Основным врачом, наблюдающим больного ребенка, будет врач-диетолог, который научит родителей расчету диеты для ребенка. У ребенка будет постоянно контролироваться содержание галактозы в крови. В зависимости от значений лабораторных показателей, будет корректироваться состав тех продуктов, которые, с одной стороны, не будут повышать уровень галактозы, а с другой, обеспечивать нормальный рост и развитие ребенка. Постоянный контакт семьи с врачом-диетологом является залогом успешного лечения галактоземии.
ЧТО ТАКОЕ СПИНАЛЬНАЯ МЫШЕЧНАЯ АТРОФИЯ?
Спинальная мышечная атрофия (СМА) – наследственное заболевание нервной системы, при котором из-за генетического нарушения происходит прогрессирующее поражение клеток нервной системы, отвечающих за работу скелетных мышц. СМА встречается у одного человека из 5000-10000. Больной ребенок рождается у двух здоровых родителей. При этом оба родителя являются носителями одной измененной копии гена SMN1. Риск рождения ребенка со СМА в таком браке составляет 25% при каждой беременности. До рождения больного ребенка, либо до проведения специальных генетических тестов на определение носительства родители не могут знать о риске рождения ребенка со СМА.
Как проявляется заболевание?
Возраст появления первых симптомов варьируется от первых дней жизни до взрослого возраста в зависимости от типа СМА. Основными симптомами являются мышечная слабость в руках, ногах и туловище, задержка двигательного развития, либо постепенная потеря имеющихся двигательных навыков. При самом тяжелом I типе СМА быстро развиваются нарушения дыхания и глотания. Чем раньше появляются симптомы, тем они тяжелее и быстрее прогрессируют. Психическое развитие людей со спинальной мышечной атрофией не нарушено.
Какое существует лечение заболевания?
На сегодняшний день существует несколько генотерапевтических препаратов, влияющих непосредственно на причину заболевания. Эффективность терапии напрямую зависит от возраста постановки диагноза СМА, и наилучшие результаты достигаются, если лечение начато до появления первых симптомов (досимптоматическая стадия болезни).
Кто будет наблюдать ребенка в случае подтверждения диагноза?
О заболевании расскажет врач-генетик во время первого визита семьи в центр. При подтверждении диагноза ребенок будет направлен на консультацию к врачу-неврологу ОДКБ. Комплексное клиническое обследование будет проведено в неврологическом отделении ОДКБ. По результатам данного обследования будет выбрано наиболее подходящего лечение. В дальнейшем ребенок будет наблюдаться врачом-неврологом и другими специалистами.
Врач – генетик назначит необходимые молекулярно-генетические обследования родителям и, в ряде случаев, другим близким родственникам, даст рекомендации
по планированию последующих беременностей в семье.
ЧТО ТАКОЕ ПЕРВИЧНЫЙ ИММУНОДЕФИЦИТ?
Первичный иммунодефицит – это группа наследственных заболеваний иммунной системы. Существует целый ряд генов, мутации в котором приводят к нарушению работы иммунной системы. В некоторых случаях кто-то из родителей или близких родственников больного ребенка может иметь аналогичное заболевание, но очень часто ребенок с ПИД рождается у абсолютно здоровых родителей. Каждое отдельное заболевание встречается редко, но суммарная частота всех заболеваний этой группы достигает 1 на 10000 новорожденных.
Как проявляется заболевание?
Возраст появления первых симптомов варьирует от первых дней жизни до взрослого возраста, однако большинство тяжелых форм ПИД проявляются в первые недели или месяцы жизни частыми и/или тяжело протекающими инфекциями различных органов.
В раннем возрасте могут развиваться аутоиммунные болезни, например, сахарный диабет, а также злокачественные опухоли. В ряде случаев болезнь протекает стремительно и приводит к жизнеугрожающему состоянию у совсем маленьких детей.
Какое существует лечение заболевания?
Для лечения используются препараты, которые замещают нарушенную функцию иммунитета. Такое лечение может быть пожизненным, но во многих случаях оно приводит к полной компенсации и нормальному развитию ребенка. В тяжелых случаях необходима трансплантация донорских гемопоэтических клеток.
Кто будет наблюдать ребенка в случае подтверждения диагноза?
Все дети, попавшие в группу риска ПИД по результатам неонатального скрининга, пройдут консультацию и подтверждающую диагностику у врача-генетика КДЦ ОЗМР и врача-иммунолога ОДКБ. При подтверждении диагноза ребенок будет наблюдаться врачом-иммунологом ОДКБ. Врач – генетик назначит необходимые молекулярно-генетические обследования родителям и, в ряде случаев, другим близким родственникам, даст рекомендации по планированию последующих беременностей в семье.